Рак языка
- Проявления заболевания
- Диагностика
- Виды патологии
- Стадии развития
- Лечение
- Критерии прогноза
- Причины развития и меры профилактики
Рак языка — редкое онкологическое заболевание, частота которого составляет примерно 3% от всех злокачественных опухолей ротовой полости.
Под общим названием этой патологии принято понимать два разных заболевания, отличающихся по своей морфологии, течению, прогнозам и подходам к лечению.
Симптомы и признаки рака языка
При таком диагнозе как рак языка, симптомы во многом зависят от того, где именно локализуется опухоль.
Рак корня языка
Нарушения глотания, болезненное глотание, ощущение комка в горле или наличие образования на шее — наиболее частые клинические проявления карциномы основания языка.
Пациенты также могут жаловаться на боль в ушах или кровохарканье.
Задержка с постановкой диагноза не редкость из-за общего, а иногда и расплывчатого характера симптомов и относительной недоступности основания языка для исследования. При осмотре в этой области обычно пальпируется образование.
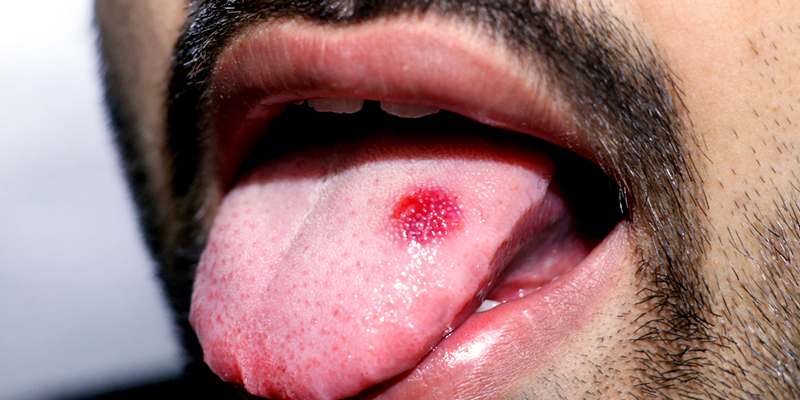
Рак тела языка
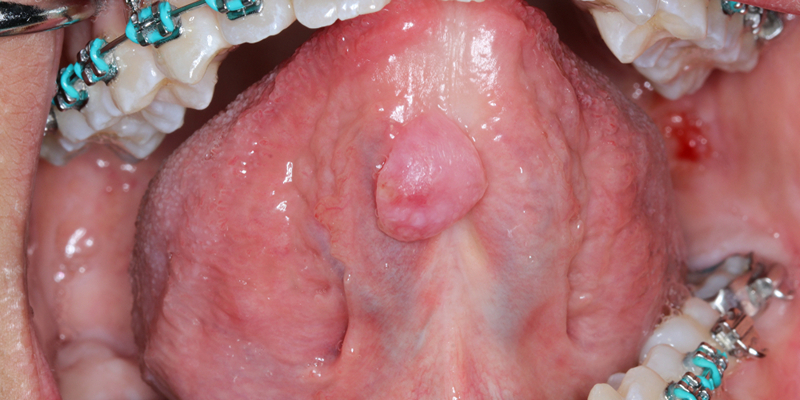
Злокачественные новообразования языка могут вырасти до больших размеров до того, как появятся первые симптомы. Из-за относительной слабости тканевых плоскостей, разделяющих внутреннюю мускулатуру языка, раковые клетки могут легко распространяться и становиться симптоматическими только тогда, когда размер опухоли мешает подвижности языка.
Плоскоклеточный рак языка может возникать в явно нормальном эпителии, в зонах лейкоплакии или в зоне хронического глоссита. Эти поражения обычно имеют размер более 2 см при предъявлении, при этом латеральная граница становится наиболее частым участком происхождения.
На этом этапе у пациента могут развиться такие признаки рака языка как нарушение речи и глотания. Боль возникает, когда опухоль затрагивает язычный нерв, и эта боль также может относиться к уху.
Карциномы основания языка клинически не проявляются, пока не проникают глубоко в мускулатуру языка.
Асимметрия подчелюстной железы и узловая аденопатия отмечаются при бимануальном исследовании шеи. Узловые образования могут стать болезненными по мере увеличения и развития центрального некроза.
По мере того, как эти опухоли увеличиваются, они могут вызывать деформацию анатомии содержимого полости рта и массовый эффект, который может привести к респираторным нарушениям, когда пациент обращается на поздних стадиях болезни.
Лабораторные исследования
При постановке диагноза рак языка онкомаркеры не используются. В настоящее время в клиниках США и Европы в практику постепенно вводятся «жидкие биопсии», которые дают возможность определения генетического типа опухоли.
Поскольку частота отдаленных метастазов при поступлении низкая, единственное необходимое лабораторное обследование направлено на оценку основных хронических заболеваний пациента. Общий анализ крови (CBC) — это полезный общий анализ, который помогает терапевту-консультанту установить, требуется ли дальнейшее тестирование.
У пациента с подозрением на кровоточащий диатез исследования могут также включать тесты протромбинового времени (ПВ), активированного частичного тромбопластинового времени (АЧТВ) и международного нормализованного отношения (МНО).
Визуальные исследования

КТ-сканирование с внутривенным контрастированием долгое время оставалась стандартной техникой визуализации карциномы основания языка. Но то, как выглядит рак языка на компьютерной томограмме не всегда дает полное представление о характере обнаруживаемого новообразования.
МРТ предлагает преимущества в различении мелких деталей тканей и многоплоскостных изображений, и сейчас ее следует рассматривать в качестве предпочтительного метода визуализации.
Рентгенограммы грудной клетки полезны в качестве скринингового теста на метастатическое заболевание или второе первичное злокачественное новообразование.
Позитронно-эмиссионная томография (ПЭТ) сама по себе или в сочетании с МРТ полезна, когда диагноз неясен, в случаях неизвестного первичного злокачественного новообразования или в качестве предварительной оценки перед консервативным лечением.
ПЭТ-сканирование — это современный метод визуализации, который предоставляет абсолютные и сопоставимые количественные данные о метаболизме опухоли до и после химиотерапии.
Радиоактивно меченная фтордезоксиглюкоза используется для измерения метаболической активности. Поскольку опухолевые клетки потребляют больше глюкозы по сравнению с окружающими нормальными клетками, можно определить разницу в интенсивности сигнала.
Трансцервикальное ультразвуковое исследование может успешно визуализировать опухоли основания языка, при этом поражения выглядят гипоэхогенными с неровными краями.
Биопсия опухоли
Образец поражения может быть получен в клинических условиях или как часть эндоскопической оценки опухоли. Необходим надлежащий отбор образцов, чтобы патолог мог оценить жизнеспособные опухолевые клетки.
Виды рака языка
Основание языка
Наиболее частой находкой под микроскопом у пациентов со злокачественными новообразованиями основания языка является плоскоклеточный рак. Другие менее распространенные гистологические находки включают:
- нейроэндокринную карциному;
- внелегочную бронхогенную карциному;
- типичные и атипичные карциноидные опухоли;
- аденокарциному и аденосквамозную карциному;
- базосквамозную карциному;
- лимфоэпителиому.
Злокачественная трансформация кисты щитовидно-язычного протока, хотя и бывает редко, может вторично поражать основание языка.
Экстранодальная неходжкинская лимфома головы и шеи - относительно редкое заболевание. Если сгруппировать носоглотку (16%), миндалины (12%) и основание языка (8%), то это комбинированное место (кольцо Вальдейера) становится наиболее частым очагом заболевания (36%).
Сообщалось о других злокачественных гистологиях, включая малый рак слюнных желез (например, мукоэпидермоидная карцинома, аденокарцинома, аденоидно-кистозная карцинома).
Липосаркома, лейомиосаркома и саркома альвеолярной мягкой части также были описаны в области корня языка, но они встречаются крайне редко.
Тело языка
Плоскоклеточный рак сегодня остается наиболее распространенным злокачественным новообразованием эпителия языка, а не плоскоклеточный составляет менее 3% всех злокачественных новообразований тела языка.
Существует 2 известных варианта плоскоклеточного рака языка, которые могут развиваться в его теле.
- Бородавчатая карцинома
- Саркоматоидная плоскоклеточная карцинома.
Веррукозно-клеточная карцинома была описана как уникальная форма плоскоклеточной карциномы, связанной с инфекцией вируса папилломы человека.
Саркоматоидные карциномы часто называют псевдосаркомами, псевдосаркоматозными плоскоклеточными карциномами, плеоморфными карциномами, метапластическими карциномами и веретеновыми вариантами эпидермоидных карцином.
Также в этой области могут возникать злокачественные новообразования, происходящие из слюнных желез, с преобладанием аденоидно-кистозных карцином и мукоэпидермоидных карцином по гистологическим подтипам. По сравнению с небом, незначительные злокачественные новообразования слюнных желез языка встречаются редко.
Меланомы слизистой оболочки рта и языка встречаются редко по сравнению с другими участками полости рта, такими как небо, альвеолярные десны и губы. Практически любая злокачественная опухоль может метастазировать в язык. По статистике, наиболее часто встречаются карциномы груди, легких, почек и надпочечников.
Стадии развития рака языка
При диагнозе рак языка классификация TNM определяется так же, как стадия и для других участков в ротоглотке. Различия между опухолями тела и корня языка заключаются в разной трактовке показателя Т.
Стадии для корня языка
Стадия TNM первичного участка зависит от размера поражения и степени поражения прилегающих структур.
- T1 - опухоль (T) меньше 2 см в наибольшем измерении.
- T2 - больше 2 см, но меньше 4 см в наибольшем измерении.
- T3 - более 4 см в наибольшем измерении.
- T4 - проникает в соседние структуры (например, кость, мягкие ткани шеи, глубокие мышцы языка).
Стадии для тела языка
В обновленном Восьмом издании Руководства по стадированию Американского объединенного комитета по раку (AJCC) от 5 июня 2018 г., принятом сейчас в качестве международного стандарта первичные опухоли полости рта классифицируются следующим образом.
- T1 - опухоли размером 2 см или меньше, с глубиной инвазии 5 мм или меньше
- T2 - опухоли размером 2 см или меньше, с глубиной инвазии более 5 мм, или опухоли больше 2 см, но не превышающие 4 см, с глубиной инвазии 10 мм или меньше
- T3 - опухоли размером более 2 см, но не более 4 см, с глубиной инвазии более 10 мм, или опухоли размером более 4 см с глубиной инвазии 10 мм или менее
- T4 - включает местное заболевание средней или очень запущенной стадии
- T4a - включает местное заболевание средней степени тяжести; опухоли более 4 см, с глубиной инвазии более 10 мм, или опухоли проникли только в соседние структуры (например, прошли через кортикальную кость нижней или верхней челюсти или продемонстрировали поражение гайморовой пазухи или кожи лица)
- T4b - Опухоли вторглись в жевательное пространство, крыловидные пластинки или основание черепа и / или покрыли внутреннюю сонную артерию.
Современные методы лечения
Общее мнение состоит в том, что при диагнозе рак языка лечение поверхностных поражений проводят с помощью монотерапии (например, лучевой или хирургической) и что большие поражения лечат множественными методами (например, комбинированной операцией и лучевой терапией). Кроме того, шейные узлы подвергаются хирургическому вмешательству или лучевой терапии, и выживаемость увеличивается при наличии микроскопически положительных узлов.
Если возможно, более молодого пациента лечат хирургическим путем, чтобы избежать лучевой терапии из-за известных поздних побочных эффектов излучения. Кроме того, преждевременное использование лучевой терапии исключает этот метод в будущем, если болезнь рецидивирует. У пожилого пациента может быть выбран любой метод, если поражение поверхностное и небольшое.
Лучевая терапия
Лучевая терапия может использоваться в качестве единственного метода лечения небольших или поверхностных поражений языка. Качество местного контроля для стадий T1 и T2 аналогична для хирургии и лучевой терапии. Однако лучевая терапия имеет то преимущество, что сохраняет нормальную анатомию и функцию языка.
Можно использовать три основных метода лучевой терапии.
Внешняя лучевая терапия с использованием одного ипсилатерального портала или двусторонних противоположных порталов может быть выбрана в зависимости от размера и расположения опухоли, узлового статуса и возможного включения интерстициальных имплантатов.
Второй метод — это брахитерапия, при которой опухоль лечится путем имплантации ряда полых игл, через которые вводятся радиоактивные шарики во время лечения. Это можно использовать в качестве единственного метода или после частичной глоссэктомии с контролируемыми замороженными срезами.
Третий метод — ортовольтная лучевая терапия. При ортовольтной лучевой терапии используется меньшая энергия рентгеновского излучения, чем при традиционной лучевой терапии. Обычно проводится от 10 до 30 процедур.

При ранней или умеренно запущенной опухоли (например, T1, T2, ранняя T3) послеоперационная лучевая терапия рассматривается, если неблагоприятные гистологические особенности отмечены в патологическом образце первичной опухоли или образце, полученном в результате выборочного рассечения шеи.
При запущенных поражениях рекомендуется комбинированное лечение с хирургическим вмешательством.
Лучевая терапия — оптимальный подход для первичного лечения малых форм рака полости рта у пациентов, которые отказываются от операции или тех, кто не подходит для хирургических вмешательств.
Химиотерапия
Роль химиотерапии в лечении данного заболевания до сих пор неясна. Ранние опухоли не лечат этим методом из-за успеха лучевой терапии или хирургии. Пациенты с обширными первичными поражениями или отдаленными метастазами и плохим прогнозом являются хорошими кандидатами на химиотерапию. Факторы, которые следует учитывать при рассмотрении вопроса о химиотерапии, включают стадию заболевания, общий медицинский статус, потенциальную эффективность и терпимость к побочным эффектам.
Хирургическое лечение
Подходы, используемые при хирургии рака языка.
- Трансоральная хирургия.
- Трансоральная роботизированная хирургия. Она обеспечивает более точный доступ к опухолям у основания языка. Обычно эта операция безопасна и гарантирует более быстрое восстановление по сравнению со стандартными хирургическими подходами.
- Открытая операция. В некоторых случаях, например, при крупных раковых опухолях, распространившихся на шею, хирурги могут использовать подход, при котором для удаления опухоли используется большой разрез на шее.
- Биопсия сторожевого узла. Чтобы определить, распространилась ли опухоль на близлежащие лимфатические узлы, хирург может порекомендовать биопсию сторожевого узла. Во время этой процедуры рядом с опухолью вводят синий краситель или радиоактивный индикатор. Врач следует по пути трассера к первому лимфатическому узлу (сторожевому узлу). Этот узел удаляют и проверяют на рак. Если сторожевой узел не содержит атипичных клеток, маловероятно, что другие лимфатические узлы поражены. Если сторожевой узел злокачественный, хирург может удалить другие лимфатические узлы на шее для исследования.
- Реконструктивная хирургия. Людям с запущенными опухолями, у которых после удаления опухоли наблюдается обезображивание лица, челюсти или шеи, может потребоваться реконструктивная операция.
Продолжительность жизни и прогноз при раке языка
Прогноз при раке корня языка
Учитывая все стадии, показатели выживаемости на II-III стадиях достигают 70-85% по сравнению с 50-75% при IV стадии заболевания после частичной глоссэктомии, рассечения шеи и послеоперационной лучевой терапии.
Общая выживаемость колеблется от 50 до 65%, с улучшением выживаемости на ранних стадиях заболевания. Даже при запущенной стадии заболевания нижняя челюсть и гортань могут быть сохранены у 80% пациентов.
Пациенты с положительным хирургическим краем подвержены высокому риску локорегиональной недостаточности и смерти от болезни. Среди пациентов с положительными или близкими границами послеоперационная лучевая терапия в дозах 60 Гр или более обеспечивает превосходные показатели долгосрочного местного контроля.
В попытке уменьшить нарушение речи и функции глотания, связанное с обширной хирургической резекцией основания языка, в качестве стратегии лечения в Бельгии все чаще используется только внешняя лучевая терапия или в сочетании с брахитерапией.
Наилучшие показатели местного контроля через 5 лет при использовании только внешней лучевой терапии для Т1 составляют 96%; для Т2 91%; для Т3 - 81%; а для Т4 - 38%.
Сама по себе брахитерапия эффективна при поражениях размером менее 4 см, но при обширных поражениях частота местных рецидивов достигает 50-60%. Улучшенные показатели местного контроля, приближающиеся к 80%, могут быть достигнуты с помощью комбинации внешнего облучения и облучения имплантата при поражениях Т1-3.
Добавление плановой диссекции шеи для пациентов с клинически очевидными метастазами в регионарные лимфатические узлы предлагает статистически значимое улучшение регионального контроля (80-90%) и выживаемость при конкретном заболевании.
Исследование показало, что пациенты, имеющие ВПЧ-положительную карциному миндалин или плоскоклеточный рак корня языка, как правило, имеют худший прогноз при наличии мутации FGFR3.
Прогноз при раке тела языка
Для поражений T1 и T2 лучевая терапия с использованием интерстициальных имплантатов с дистанционной лучевой терапией или без нее и хирургическое удаление имеют эквивалентные результаты.
Пятилетняя выживаемость без признаков заболевания колеблется от 80 до 90% для поражений, леченных любым способом. Долгосрочные осложнения лучевых имплантатов, включая местный некроз и воздействие на кости, встречаются чаще, чем связанные с хирургическим вмешательством.
Хирургия также оставляет возможность лучевой терапии для лечения вторичных поражений, которые возникают в 40% случаев.
Пятилетняя выживаемость пациентов на III и IV стадиях составляет 30-50%, при этом метастазирование в лимфатические узлы снижает выживаемость на 15-30%. В исследовании 2011 г. сообщается, что одновременный или предыдущий диагноз красного плоского лишая значительно увеличивал риск смерти от конкретного заболевания и его рецидива.
Неудача лечения часто возникает в шейных лимфатических узлах, даже у пациентов с показателем N0. Частота скрытых метастазов в шейку матки при карциноме языка коррелирует со стадией T. Среди пациентов с раком T1 у 20% были скрытые метастазы, по сравнению с 43% и 77% пациентов со стадиями T2 и T3, соответственно.
Чтобы лучше оценить прогноз и исход, во многих исследованиях изучалась экспрессия различных факторов роста и онкомаркеров. При изучении сверхэкспрессии эпидермального фактора роста (EGFR) и cerb-B2 эти 2 фактора роста не оказались полезными для прогнозирования исхода и выживаемости.
Причины и профилактика
Табак
Из всех возможных этиологических факторов рак языка наиболее тесно связан с употреблением табачных изделий. Многочисленные исследования показали, что до 90% пациентов с этим заболеванием употребляют табачные изделия и что относительный риск такого рака увеличивается с ростом количества выкуриваемых сигарет и продолжительностью привычки. Заболеваемость раком полости рта у курящих примерно в 6 раз выше, чем у тех, кто не курит. Воздействие табака вызывает прогрессирующие последовательные гистологические изменения слизистой оболочки полости рта. В течение длительного периода воздействия эти изменения в конечном итоге приводят к неопластической трансформации, в частности к изменениям экспрессии мутаций р53.
В последнее время наблюдается значительный рост заболеваемости у молодых людей. Взрывное употребление нюхательного или бездымного табака привело к увеличению числа случаев онкопатологии слизистой оболочки щек, альвеол нижней челюсти и языка.
Алкоголь
Корреляция между употреблением алкоголя, особенно крепких напитков, и раком полости рта также значительна, особенно у пациентов, употребляющих более 4 раз в день. Примерно 75% пациентов, у которых развивается рак полости рта, употребляют алкоголь, и это заболевание встречается в 6 раз чаще у пьющих, чем у тех, кто не пьет. Роль употребления алкоголя в развитии рака языка не зависит от курения сигарет. Употребление алкоголя имеет синергетический, а не кумулятивный эффект на риск канцерогенеза. Риск для человека, который курит табак и употребляет алкоголь, в 15 раз выше, чем для человека, не имеющего никаких привычек.
Прочие факторы
Вирус папилломы человека — еще один этиологический агентканцерогенеза, трансформирующий клетки языка в злокачественный фенотип. Вирус папилломы человека (ВПЧ) был обнаружен в различных количествах у людей с дисплазией полости рта, лейкоплакией и злокачественными новообразованиями. В подгруппе пациентов без других факторов риска ВПЧ следует рассматривать как основной этиологический фактор.
Синдром Пламмера-Винсона (ахлоргидрия; железодефицитная анемия и атрофия слизистой оболочки рта, глотки и пищевода) связан с повышенным риском рака полости рта.
Растущее количество данных свидетельствует о том, что витамины А и С, наряду с каротиноидами, могут защищать от эпителиального рака. Известно, что дефицит рибофлавина и железа вызывает диспластические изменения слизистой оболочки полости рта. Это может частично объяснить его связь с алкоголизмом, который может привести к дефициту рибофлавина и развитию онкопатологии.
Статья подготовлена по материалам:
1. Talib Najjar, DMD, MDS, PhD; Chief Editor: Arlen D Meyers, MD, MBA «Malignant Tumors of the Base of Tongue»
https://emedicine.medscape.com/article/847955
2. Benoit J Gosselin, MD, FRCSC; Chief Editor: Arlen D Meyers, MD, MBA «Malignant Tumors of the Mobile Tongue»
https://emedicine.medscape.com/article/847428
3. A. PADERNO, www.ncbi.nlm.nih.gov/pubmed/?term=MORELLO%20R[Author]&cauthor=true&cauthor_uid=29984792), and www.ncbi.nlm.nih.gov/pubmed/?term=PIAZZA%20C[Author]&cauthor=true&cauthor_uid=29984792) «Tongue carcinoma in young adults» https://pubmed.ncbi.nlm.nih.gov/29984792/