Стадии рака легкого
- Первые признаки и симтомы заболевания
- Стадии рака легких
- Метастазы
- Выбор лечения в зависимости от стадии
- Прогноз выживаемости
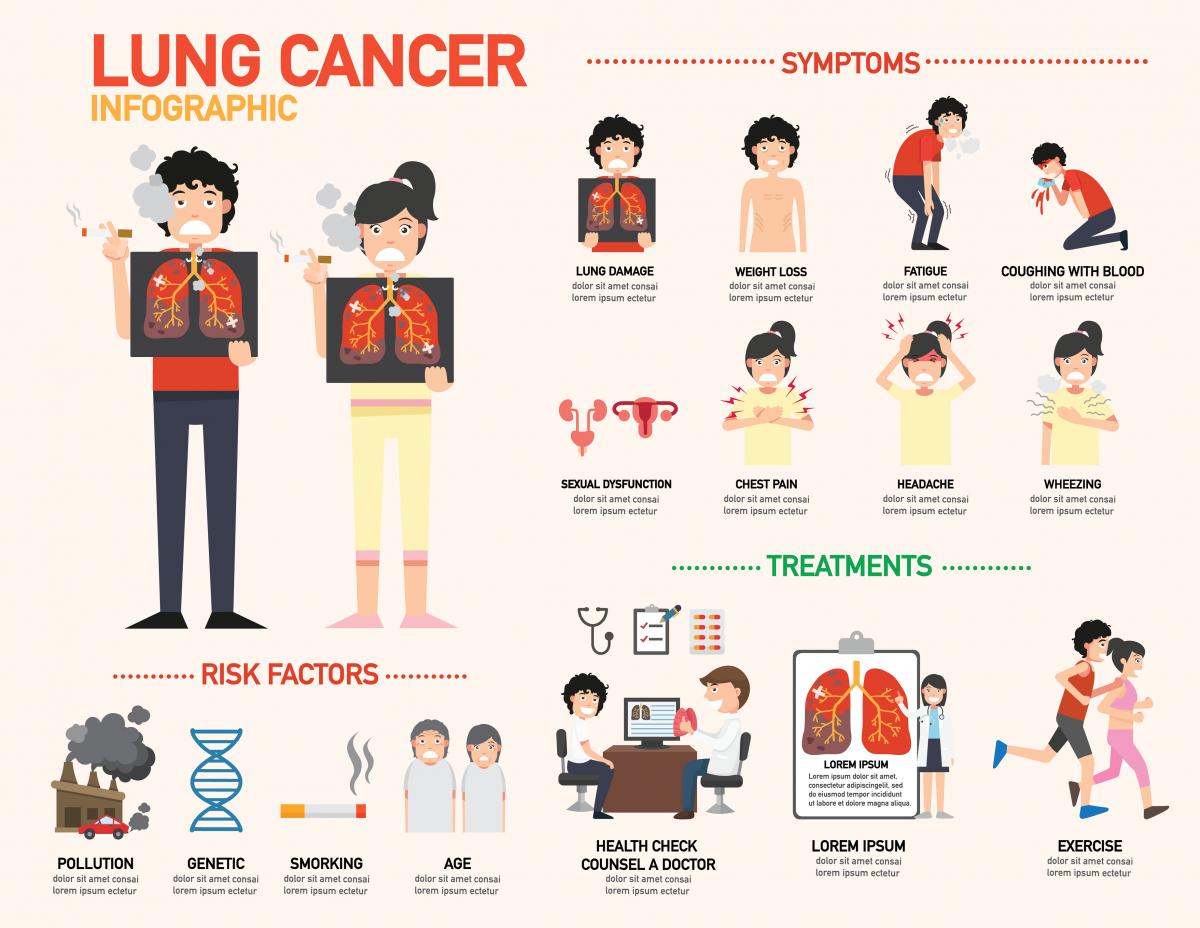
Симптомы и признаки
Ранними симптомами рака легких на 1-2 начальных стадиях могут быть небольшой кашель или одышка. Может также наблюдаться снижение аппетита и небольшая общая усталость. Но обычно на таких ранних стадиях болезнь себя не проявляет никак.
Ранние признаки рака легких
Большинство случаев рака легких не вызывают симптомов, пока болезнь не прогрессирует, отчасти потому, что в легких мало нервных окончаний.
Признаки рака легких начинают проявляться на стадии 3, они могут варьироваться от человека к человеку, но обычно включают в себя:
- вновь появившийся постоянный или ухудшающийся кашель;
- изменение существующего хронического кашля;
- кашель с кровью;
- боль в груди, спине или плечах, которая усиливается во время кашля, смеха или глубокого дыхания;
- одышка, которая возникает внезапно во время повседневной деятельности;
- необъяснимая потеря веса;
- постоянное чувство усталости или слабости;
- инфекции легких, такие как бронхит или пневмония, которые не проходят;
- хрипы в легких.
Менее распространенные симптомы рака легких могут включать:
- отек лица или шеи;
- трудность глотания или боль при глотании.
Хотя большинство этих симптомов чаще всего вызвано чем-то иным, чем рак легких, важно обратиться к врачу. Раннее обнаружение рака легких может означать, что доступно больше вариантов лечения.
Продвинутые симптомы рака легких
Симптомы рака легких 4 стадии в добавление к первым признакам часто характеризуются распространением рака на отдаленные участки тела:
- боль в костях;
- отек лица, рук или шеи;
- головные боли, головокружение или слабость или онемение конечностей;
- желтуха;
- комки в области шеи или ключицы.
Стадии
Существуют два варианта определения стадии онкологического заболевания — анатомический и клинический. Их часто путают.
Анатомическая международная классификация TNM оценивает онкозаболевание по трем показателям.
- Т — размер и распространенность первичной опухоли.
- N — наличие близких метастазов в регионарные лимфоузлы.
- М — отдаленные метастазы.
Клиническая же классификация по стадиям определяет подходы к лечению и прогноз. Клинические стадии могут не зависеть ни от размера опухоли, ни от наличия симптомов. Клиническая стадия заболевания определяется определенным набором анатомических характеристик TNM.
Анатомические стадии рака легкого
Первичная опухоль (Т)
T0 — Нет признаков первичной опухоли.
Tis — Карцинома на месте или Плоскоклеточный рак на месте (SCIS) — небольшая группа атипичных клеток без инвазии через базальную мембрану.
T1 — Опухоль ≤ 3 см в наибольшем измерении, окруженная легкими или висцеральной плеврой, без бронхоскопических признаков инвазии, более проксимальных, чем долевой бронх (т.е. не в главном бронхе).
T1mi — Минимально инвазивная аденокарцинома: аденокарцинома (≤ 3 см в наибольшем измерении) с преимущественно лепидным рисунком и инвазией ≤ 5 мм в наибольшем измерении.
Т1а — Опухоль ≤ 1 см в наибольшем измерении. Поверхностная распространяющаяся опухоль любого размера, инвазивный компонент которой ограничен бронхиальной стенкой.
T1b — Опухоль > 1 см, но ≤ 2 см в наибольшем измерении.
T1c — Опухоль > 2 см, но ≤ 3 см в наибольшем измерении.
T2 — Опухоль > 3 см, но ≤ 5 см или имеющая любую из следующих особенностей:
- вовлечен главный бронх независимо от расстояния до киля, но без вовлечения киля;
- инвазия опухоли в висцеральную плевру (PL1 или PL2);
- сопутствующие ателектаз или обструктивная пневмония, поражающие часть или все легкое.
T2a — Опухоль > 3 см, но ≤ 4 см в наибольшем измерении.
T2b — Опухоль > 4 см, но ≤ 5 см в наибольшем измерении.
T3 – Опухоль > 5 см, но ≤ 7 см в наибольшем измерении или непосредственно поражающая любое из следующего: париетальная плевральная (PL3), грудная стенка (включая опухоли верхней борозды), диафрагмальный нерв, париетальный перикард; или отдельные опухолевые узлы в той же доле, что и первичная.
T4 — Опухоль > 7 см или опухоль любого размера, которая поражает один или несколько из следующих органов: диафрагма, средостение, сердце, магистральные сосуды, трахея, рецидивирующий нерв гортани, пищевод, тело позвонка или киль; или отдельные опухолевые узлы в ипсилатеральной доле, отличной от первичной.
Регионарные лимфатические узлы (Н)
N0 — отсутствие метастазов в региональных узлах.
N1 — метастазирование в околобронхиальные и/или внутригрудные лимфатические узлы.
N2 — метастазирование в ипсилатеральный и/или субкаринальный лимфатический узлы.
N3 — метастазирование в средостении или надключичном лимфатическом узле.
Отдаленные метастазы (М)
M0 — Нет отдаленных метастазов.
M1 — Отдаленные метастазы.
M1a — Отдельный узелок опухоли в опухоли контрлатеральной доли; опухоль с плевральными или перикардиальными метастазами.
M1b — Одиночный внегрудной метастаз в одном органе и поражение одного нерегионального узла.
M1c — Множественные внегрудные метастазы в одном или нескольких органах.
Клинические стадии рака легкого

Стадия I соответствует опухолям с такими анатомическими показателями:
- стадия Iа — T1aN0M0;
- стадия Iб —T1bN0M0, T2aN0M0.
Стадия II обозначает опухоли с такими критериями:
- стадия IIа — T2bN0M0;
- стадия IIб — T1aN1M0, T1bN1M0, T1bN1M0, T2aN1M0, T2bN1M0, T3N1M0.
Стадия IIIA — это опухоли T1aN2M0, T1bN2M0, T2aN2M0, T3N1M0, T3N2M0, T4N1M0.
Стадия IIIB — T1aN3M0, T1bN3M0, T2aN3M0, T2bN3M0, T3N3M0, T4N2M0, T4N3M0.
Стадия IV — любая Т, любая N, M1a; любая Т, любая N, M1(a/b/c).
Метастазы и стадии заболевания
Клиническая третья стадия рака — это не обязательно большая опухоль, но это всегда метастазы в регионарные лимфоузлы.
А четвертая клиническая стадия обозначает, по сути, выявление отдаленных метастазов при любом уровне развития первичной опухоли.
Особенности лечения на разных стадиях

Стадия 1
Хирургическое лечение является предпочтительным методом лечения немелкоклеточного рака легкого 1а-1б стадии (NSCLC). Тщательная оценка остаточного легочного резерва должна проводиться как часть хирургического планирования. Лобэктомия часто считается оптимальной процедурой, но пациенты с ограниченным легочным резервом могут рассматриваться для более ограниченного вмешательства с сегментарной или клиновидной резекцией. Долгое время считалось, что риск локального рецидива выше при ограниченной резекции, но в рандомизированном исследовании, проведенном европейской группой по изучению рака легких, не было отмечено неблагоприятного воздействия на общую выживаемость.
В Бельгии на ранних стадиях широко используется торакоскопическая видеохирургия (VATS) — она сокращает время послеоперационного восстановления и снижает послеоперационную заболеваемость.
Пациенты с недостаточным легочным резервом для проведения резекции могут лечиться только лучевой терапией с лечебными намерениями. Ретроспективные данные свидетельствуют о 5-летней выживаемости в пределах 10-25% только при лучевой терапии в этой обстановке. Отобранные пациенты могут быть кандидатами либо на стереотаксическую радиотерапию тела, либо на радиочастотную абляцию для изолированных поражений.
Адъювантная химиотерапия с тандемом карбоплатин-паклитаксел обеспечивает улучшение общей выживаемости через 4 года (71% против 59%), но более длительное наблюдение через 74 месяца не показало изменений в общей выживаемости, за исключением пациентов с размером опухоли более 4 см.
Стадия 2
Хирургическая резекция является методом выбора для этой стадии, за исключением тех пациентов, которые не являются кандидатами на хирургическое вмешательство из-за сопутствующих состояний или плохого легочного резерва.
У пациентов, получающих только лучевую терапию, долгосрочная выживаемость составляет 10-25%. В таких случаях, однако, доза лучевой терапии должна составлять приблизительно 60 Гр, с тщательным планированием, чтобы определить объем опухоли и избежать критических структур.
Пациенты с резецированной болезнью II стадии являются кандидатами на адъювантную химиотерапию на основе платины, им должны быть предложены четыре цикла адъювантной химиотерапии на основе платины.
Стадия 3A
Большое рандомизированное исследование, проведенное Европейской организацией по исследованию и лечению рака (EORTC), сравнивало хирургическое вмешательство и лучевую терапию после неоадъювантной химиотерапии и не выявило существенных различий между двумя подходами в стадии болезни 3A N2. Однако неоадъювантную химиотерапию с последующим хирургическим вмешательством можно рассматривать для более молодых пациентов с болезнью 3A стадии, которые имеют хорошие показатели работоспособности.
Пациентов со стадией 3 (T3-4, N1) заболевания верхней борозды обычно лечат неоадъювантной химиотерапией с последующей хирургической резекцией. Двухлетняя выживаемость в этой группе составляет 50-70%.
В Бельгии пациентам с болезнью 3A (T3, N1) стадии все чаще назначается таргетная и иммунотерапия в качестве лечения первой линии. Химиотерапевтические схемы и схемы с использованием лучевой терапии отходят н второй план ввиду меньшей эффективности.
Стадия 3B
Пациенты с болезнью стадии 3B, как правило, не могут быть кандидатами на хирургическую резекцию, и их лучше всего лечить таргетной или иммунотерапией (иногда в сочетании с химиолучевой терапией).
В открытом исследовании фазы III у пациентов с НМРЛ 3B стадии, цетуксимаб в сочетании с химиотерапией (таксан /карбоплатин) достиг статистически значимого улучшения в общей частоте ответов.
Мета-анализ 10 рандомизированных исследований комбинированной химиолучевой терапии выявил снижение риска смерти на 10% при комбинированной модальной терапии по сравнению с одним только облучением. Похоже, что у соответствующих кандидатов (с хорошим состоянием работ) химиотерапия, проводимая одновременно с облучением, приводит к более высокой выживаемости по сравнению с химиотерапией с последующей лучевой терапией.
Пациентам с НМРЛ 3B стадии и плохим статусом не показана химиотерапия или комбинированный подход. Этим пациентам может быть полезна только лучевая терапия для облегчения симптомов одышки, кашля и кровохарканья.
Пациенты с инвазивной обструкцией дыхательных путей могут быть кандидатами на паллиативное эндобронхиальное выскабливание или стентирование для облегчения обструктивного ателектаза и одышки.
Стадия 4
Пациенты с прогрессирующим НМРЛ должны быть обследованы на наличие отдаленных метастазов. Пациенты с одиночными поражениями головного мозга могут извлечь выгоду из хирургической резекции или стереотаксической радиохирургии, если их основное заболевание хорошо контролируется.
В небольшом исследовании пациенты с изолированными метастазами в надпочечниках, получавшие хирургическую резекцию надпочечников, имеют ощутимо лучшую 5-летнюю выживаемость по сравнению с неоперативным лечением — 34% против 0%.
Пациенты с несквамозной гистологией, отсутствием метастазов в череп и отсутствием кровохарканья могут быть кандидатами на лечение бевацизумабом, который изучался в сочетании с карбоплатином-паклитакселом и цисплатином-гемцитабином.
Низкомолекулярные ингибиторы тирозинкиназы EGFR, такие как гефитиниб и эрлотиниб, могут быть полезны для некурящих с аденокарциномами, особенно бронхоальвеолярной карциномой. У таких пациентов может быть полезно оценить мутации EGFR и использовать эти препараты первой линии.
Аналогичным образом, пациенты с экспрессией EGFR и отсутствием мутаций KRAS могут рассматриваться для добавления цетуксимаба к химиотерапии первой линии.
Рекомендации Европейского Общества Клинической Онкологии (ESMO) по химиотерапии при 4 стадии

Терапия первой линии
- Платин-дублетная терапия (бевацизумаб может быть добавлен к карбоплатину плюс паклитаксел, если нет противопоказаний).
- Афатиниб, эрлотиниб или гефитиниб для пациентов с мутациями EGFR.
- Кризотиниб для пациентов с перестройкой генов ALK или ROS1.
- Другие рекомендуемые схемы первого ряда или платина плюс этопозид для пациентов с крупноклеточной нейроэндокринной карциномой.
Поддерживающая терапия
- Продолжение приема пеметрекседа у пациентов со стабильным заболеванием или реакцией на схемы, содержащие пеметрексед первой линии.
- Альтернативная химиотерапия.
- Перерыв химиотерапии.
Терапия второй линии
- Доцетаксел, эрлотиниб, гефитиниб или пеметрексед для пациентов с несквамозно-клеточным раком.
- Доцетаксел, эрлотиниб или гефитиниб для пациентов с плоскоклеточным раком.
- Химиотерапия или церитиниб для пациентов с перегруппировкой АЛК, у которых наблюдается прогрессия после кризотиниба.
Терапия третьей линии
- Лечение эрлотинибом для пациентов, которые не получали эрлотиниб или гефитиниб.
Пациенты с крупноклеточной нейроэндокринной карциномой должны получать платину плюс этопозид или такое же лечение, как и другие пациенты с несквамозной карциномой.
Прогноз по стадиям
В целом (с учетом всех типов и стадий рака легких) 18% людей с раком легких выживают в течение не менее 5 лет.
Это очень низкие показатели по сравнению с 65% 5-летней выживаемости для рака толстой кишки, 91% для рака молочной железы и более 99% для рака простаты.
- Люди, у которых ранняя стадия (стадия 1-1б) НМРЛ и которые подвергаются хирургическому вмешательству, имеют шанс от 60% до 70% выжить 5 лет.
- У людей с обширным неоперабельным раком легких средняя продолжительность жизни составляет 9 месяцев или меньше.
- Пациенты с ограниченным мелкоклеточным раком, которые получают химиотерапию, имеют 2-летнюю выживаемость от 20% до 30% и 5-летнюю выживаемость от 10% до 15%.
- Менее 5% людей с обширной стадией мелкоклеточного рака остаются живыми через 2 года при средней выживаемости от восьми до 13 месяцев.
При неоперабельном НМРЛ 1-2 стадии без метастазирования 5-летняя выживаемость составляет от 10% до 25%.
При НМРЛ на поздней стадии 3B и 4, в неоперабельных случаях паллиативная лучевая терапия и биологическая терапия могут обеспечить значительное улучшение симптомов и продление жизни.
Статья подготовлена по материалам:
1. «Non-Small Cell Lung Cancer Stages»
https://www.cancer.org/cancer/lung-cancer/detection-diagnosis-staging/staging-nsclc.html
2. «Small Cell Lung Cancer Stages»
https://www.cancer.org/cancer/lung-cancer/detection-diagnosis-staging/staging-sclc.html
3. Author: Winston W Tan, MD, FACP; Chief Editor: Nagla Abdel Karim, MD, PhD «Non-Small Cell Lung Cancer (NSCLC)»
https://emedicine.medscape.com/article/279960
4. Author: Marvaretta M Stevenson, MD; Chief Editor: Nagla Abdel Karim, MD, Ph «Non-Small Cell Lung Cancer (NSCLC) Staging»
https://emedicine.medscape.com/article/2007813
5. Marvaretta M Stevenson, MD; Chief Editor: Nagla Abdel Karim, MD, PhD «Small Cell Lung Cancer Staging»
https://emedicine.medscape.com/article/2006716-overview